- Auteur Jesus Peterson peterson@themedicaltips.com.
- Public 2023-12-17 11:16.
- Dernière modifié 2025-01-24 11:32.
Qu'est-ce qu'une maladie vasculaire périphérique?
La maladie vasculaire périphérique (PVD) est un trouble de la circulation sanguine qui provoque le rétrécissement, le blocage ou le spasme des vaisseaux sanguins à l'extérieur de votre cœur et de votre cerveau. Cela peut se produire dans vos artères ou vos veines. Le PVD provoque généralement des douleurs et de la fatigue, souvent dans vos jambes, et en particulier pendant l'exercice. La douleur s'améliore généralement avec le repos.
Cela peut également affecter les vaisseaux qui fournissent du sang et de l'oxygène à votre:
- bras
- estomac et intestins
- reins
Dans le PVD, les vaisseaux sanguins se rétrécissent et le flux sanguin diminue. Cela peut être dû à une artériosclérose ou au «durcissement des artères» ou à des spasmes des vaisseaux sanguins. Dans l'artériosclérose, les plaques s'accumulent dans un vaisseau et limitent le flux de sang et d'oxygène vers vos organes et membres.
Au fur et à mesure que la croissance de la plaque progresse, des caillots peuvent se développer et bloquer complètement l'artère. Cela peut entraîner des dommages aux organes et la perte des doigts, des orteils ou des membres, s'ils ne sont pas traités.
La maladie artérielle périphérique (MAP) ne se développe que dans les artères, qui transportent le sang riche en oxygène loin du cœur. Selon le CDC, environ 12 à 20 pour cent des personnes de plus de 60 ans développent une MAP, soit environ 8,5 millions de personnes aux États-Unis. PAD est la forme la plus courante de PVD, de sorte que les termes sont souvent utilisés pour désigner la même condition.
PVD est également connu sous le nom de:
- artériosclérose oblitérante
- insuffisance artérielle des jambes
- claudication
- la claudication intermittente
Qu'est-ce que la maladie artérielle périphérique? »
Quels sont les types de PVD?
Les deux principaux types de PVD sont le PVD fonctionnel et organique.
PVD fonctionnel signifie qu'il n'y a aucun dommage physique à la structure de vos vaisseaux sanguins. Au lieu de cela, vos vaisseaux s'élargissent et se rétrécissent en réponse à d'autres facteurs tels que les signaux cérébraux et les changements de température. Le rétrécissement entraîne une diminution du flux sanguin.
Le PVD organique implique des changements dans la structure des vaisseaux sanguins tels que l'inflammation, les plaques et les lésions tissulaires.
Qu'est-ce qui cause le PVD?
PVD fonctionnel
Vos navires s'élargissent et rétrécissent naturellement en fonction de votre environnement. Mais en PVD fonctionnel, vos vaisseaux exagèrent leur réponse. La maladie de Raynaud, lorsque le stress et les températures affectent votre circulation sanguine, est un exemple de PVD fonctionnel.
Les causes les plus courantes de PVD fonctionnel sont:
- stress émotionnel
- températures froides
- faire fonctionner des machines ou des outils vibrants
- drogues
PVD organique
Le PVD organique signifie qu'il y a un changement dans la structure de vos vaisseaux sanguins. Par exemple, l'accumulation de plaque due à l'artériosclérose peut provoquer un rétrécissement des vaisseaux sanguins. Les principales causes du PVD organique sont:
- fumeur
- hypertension artérielle
- Diabète
- taux de cholestérol élevé
Les autres causes de PVD organique comprennent des blessures extrêmes, des muscles ou des ligaments avec des structures anormales, une inflammation des vaisseaux sanguins et une infection.
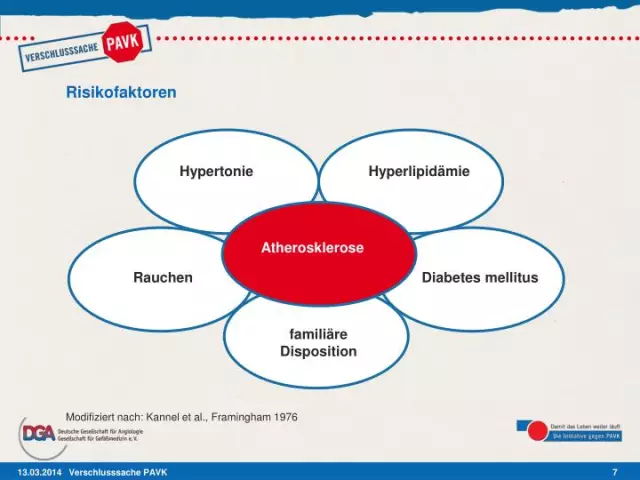
Quels sont les facteurs de risque de PVD?
Il existe de nombreux facteurs de risque de PVD.
Vous courez un risque plus élevé de PVD si vous:
- ont plus de 50 ans
- sont en surpoids
- avez un cholestérol anormal
- avez des antécédents de maladie cérébrovasculaire ou d'accident vasculaire cérébral
- avoir une maladie cardiaque
- avoir du diabète
- avez des antécédents familiaux d'hypercholestérolémie, d'hypertension artérielle ou de PVD
- souffrez d'hypertension
- avez une maladie rénale sous hémodialyse
Les choix de mode de vie qui peuvent augmenter votre risque de développer le PVD comprennent:
- ne pas faire d'exercice physique
- mauvaises habitudes alimentaires
- fumeur
- l'usage de drogues
Répartition des risques PVD dans le monde
Répartition globale des facteurs de risque de maladies vasculaires périphériques | SantéGrove
Quels sont les symptômes du PVD?
Pour de nombreuses personnes, les premiers signes de PVD commencent lentement et irrégulièrement. Vous pouvez ressentir un inconfort comme de la fatigue et des crampes dans les jambes et les pieds qui s'aggravent avec l'activité physique en raison du manque de circulation sanguine.
Les autres symptômes du PVD comprennent:
| Zone de douleur | Symptômes |
| jambes | diminution de la croissance des cheveux, crampes en position couchée |
| les jambes et les bras | virent au bleu rougeâtre ou pâles |
| les jambes et les pieds | peau fine ou pâle, pouls faibles, plaies ou ulcères qui ne guérissent pas |
| les orteils | couleur bleue, brûlures sévères ou ongles épais et opaques |
| muscles | se sentir engourdi ou lourd |
Informez votre médecin si vous présentez des symptômes de PVD. Ces symptômes sont généralement écartés en raison du vieillissement, mais un diagnostic et un traitement retardés peuvent entraîner d'autres complications. Dans les cas extrêmes de perte de sang, une gangrène ou des tissus morts peuvent survenir. Si vous développez soudainement un membre froid, douloureux et pâle avec des pouls faibles ou inexistants, il s'agit d'une urgence médicale. Vous aurez besoin d'un traitement dès que possible afin d'éviter des complications graves et une amputation.
Claudication
Le symptôme le plus courant de PVD et de PAD est la claudication. La claudication est une douleur musculaire des membres inférieurs lors de la marche. Vous pouvez remarquer la douleur lorsque vous marchez plus vite ou sur de longues distances. Il disparaît généralement après un peu de repos. Lorsque la douleur revient, cela peut prendre le même temps pour disparaître.
La claudication se produit lorsqu'il n'y a pas assez de flux sanguin vers les muscles que vous utilisez. Dans le PVD, les vaisseaux rétrécis ne peuvent fournir qu'une quantité limitée de sang. Cela cause plus de problèmes pendant l'activité qu'au repos.
À mesure que votre MAP progresse, les symptômes se manifestent plus fréquemment et s'aggravent. Finalement, vous pouvez même ressentir de la douleur et de la fatigue pendant le repos. Demandez à votre médecin quels sont les traitements pour améliorer la circulation sanguine et diminuer la douleur.
Quelles sont les complications du PVD?
Les complications d'une PVD non diagnostiquée et non traitée peuvent être graves et même mortelles. Une circulation sanguine restreinte de PVD peut être un signe avant-coureur d'autres formes de maladie vasculaire.
Les complications du PVD peuvent inclure:
- la mort des tissus, qui peut conduire à l'amputation d'un membre
- impuissance
- peau pâle
- douleur au repos et avec le mouvement
- douleur intense qui limite la mobilité
- blessures qui ne guérissent pas
- infections potentiellement mortelles des os et de la circulation sanguine
Les complications les plus graves concernent les artères qui acheminent le sang vers le cœur et le cerveau. Lorsque ceux-ci se bouchent, cela peut entraîner une crise cardiaque, un accident vasculaire cérébral ou la mort.
Comment diagnostiquez-vous le PVD?
Un diagnostic précoce est la première étape d'un traitement réussi et il peut prévenir des complications potentiellement mortelles.
Informez votre médecin si vous présentez l'un des symptômes classiques de la PVD, tels que la claudication. Votre médecin vous posera également des questions sur vos antécédents médicaux et effectuera un examen physique. L'examen physique peut inclure la mesure des impulsions dans vos jambes et vos pieds. Si votre médecin entend un sifflement à travers son stéthoscope, cela peut signifier un vaisseau sanguin rétréci.
Ils peuvent commander des tests plus spécifiques pour diagnostiquer la PVD. Ces tests comprennent:
| Tester | Méthode | Regarde |
| Échographie Doppler | ondes sonores pour l'imagerie | circulation sanguine dans vos vaisseaux |
| index cheville-brachial (ABI) | brassard d'échographie et de tension artérielle autour de la cheville et du bras, mesuré avant et pendant l'exercice | comparaison des lectures de tension artérielle dans votre jambe et votre bras, car une pression plus basse dans votre jambe pourrait indiquer un blocage |
| angiographie | colorant injecté dans un cathéter qui est guidé à travers l'artère | le flux de colorant à travers les vaisseaux sanguins pour diagnostiquer l'artère obstruée |
| angiographie par résonance magnétique (ARM) | imagerie de champ magnétique | image des vaisseaux sanguins pour diagnostiquer le blocage |
| angiographie par tomographie informatisée (CTA) | Imagerie par rayons X | image des vaisseaux sanguins pour diagnostiquer le blocage |
Comment traitez-vous le PVD?
Les deux principaux objectifs du traitement PVD sont d'empêcher la maladie de progresser et de vous aider à gérer votre douleur et vos symptômes afin que vous puissiez rester actif. Les traitements réduiront également votre risque de complications graves.
Le traitement de première intention implique généralement des modifications du mode de vie. Votre médecin vous proposera un programme d'exercice régulier qui comprend la marche, une alimentation équilibrée et une perte de poids.
Si vous fumez, vous devriez arrêter. Fumer provoque directement une réduction du flux sanguin dans les vaisseaux. Cela provoque également une aggravation de la PVD et augmente le risque de crise cardiaque et d'accident vasculaire cérébral.
Si les changements de mode de vie ne suffisent pas à eux seuls, vous pourriez avoir besoin de médicaments. Les médicaments pour PVD comprennent:
- cilostazol ou pentoxifylline pour augmenter le flux sanguin et soulager les symptômes de claudication
- clopidogrel ou aspirine quotidienne pour réduire la coagulation sanguine
- atorvastatine, simvastatine ou autres statines pour abaisser le taux de cholestérol élevé
- inhibiteurs de l'enzyme de conversion de l'angiotensine (ECA) pour abaisser l'hypertension artérielle
- médicaments contre le diabète pour contrôler la glycémie, si vous êtes diabétique
Des blocages artériels importants peuvent nécessiter une intervention chirurgicale telle qu'une angioplastie ou une chirurgie vasculaire. L'angioplastie se produit lorsque votre médecin insère un cathéter ou un long tube dans votre artère. Un ballon à l'extrémité du cathéter gonfle et ouvre l'artère. Dans certains cas, votre médecin placera un petit tube métallique dans l'artère, appelé stent, pour le maintenir ouvert.
La chirurgie vasculaire permet au sang de contourner la zone étroite par greffe veineuse.
Quelles sont les perspectives d'un diagnostic PVD?
En cas de diagnostic précoce, de nombreux cas de PVD répondront aux traitements de style de vie. Une façon de mesurer l'amélioration est de mesurer jusqu'où vous pouvez marcher sans douleur. Avec un traitement efficace, vous devriez pouvoir augmenter progressivement la distance.
Contactez votre médecin si vos symptômes s'aggravent ou si vous présentez l'un des symptômes suivants:
- les jambes sont pâles ou bleues
- les jambes deviennent froides
- la douleur thoracique accompagne la douleur à la jambe
- les jambes deviennent rouges, enflées ou chaudes
- de nouvelles plaies ou ulcères se développent et ne guérissent pas
- fièvre, frissons, faiblesse ou autres signes d'infection
L'impact du PVD sur les gens du monde entier
Impact des maladies vasculaires périphériques dans le monde | SantéGrove
Comment prévenir le PVD
Vous pouvez réduire votre risque de développer le PVD grâce à un mode de vie sain. Ceci comprend:
- éviter de fumer
- contrôler votre glycémie, si vous êtes diabétique
- fixer un objectif d'exercice de 30 minutes par jour, cinq fois par semaine
- travailler pour abaisser le cholestérol et la pression artérielle
- avoir une alimentation saine pauvre en graisses saturées
- maintenir votre poids à un niveau sain
Parlez à votre médecin si vous présentez des symptômes de PVD. Un diagnostic précoce peut vous aider, vous et votre médecin, à trouver des moyens de réduire vos symptômes et d'augmenter l'efficacité de votre traitement.